住在彰化的陳媽媽,是個從未吸菸的家庭主婦,最近莫名感到胸悶,且咳嗽的情況越來越嚴重,原先以為只是小感冒,直到咳出的痰中帶有血絲,才驚覺大事不妙。
進一步檢查後,發現已是肺癌晚期,讓得知消息的家人相當錯愕。以台灣肺癌的診斷結果來看,高達六成的患者發現時已是晚期,除了治療難度大增,五年存活率也大大降低。
衛福部公布最新癌症死亡人數統計,2016年肺癌死亡人數將近九千人,已成為十大癌症死因之冠,儼然成為新國病。除了加強防治觀念外,更應該關心肺的健康。
肺癌是什麼?
肺癌是指惡性腫瘤發生於肺部、氣管或支氣管的癌症。正常來說,細胞分裂過程是井然有序的,一旦出現失控,細胞就會不斷地增生,最後積聚成腫瘤。
我們口中常說的「癌症」,常是惡性腫瘤所造成,可怕的是這些腫瘤內的癌細胞,會不受控的擴散至其他區域,進而侵犯其他器官、甚至危及生命安全。
肺部是如何運作的?
人體肺臟分為一左一右兩個部分,共有五片肺葉,左肺有兩片、右肺則有三片,主要功能是進行氣體交換。
當我們吸氣時,氣體會經由口或鼻進入人體,再經過氣管、支氣管運送至肺泡,由肺泡接收氣體中的氧氣,接著由含氧血液輸送到全身;呼氣時,運送流程則相反,肺泡會排出二氧化碳,再經由支氣管、氣管運送至口或鼻排出體外。
肺癌可能出現哪些症狀?
肺癌的早期症狀及前兆並不明顯,當症狀出現時,癌症可能已發展至中後期,甚至已是末期症狀。
由於肺癌症狀並沒有特異性,其他疾病也可能出現類似的症狀,除了高危險群應定期檢查,一旦生活中出現任何不適情況,都應立即就醫。肺癌常見症狀包括:
- 持續性咳嗽、咳血
- 胸悶或胸痛
- 呼吸發喘或困難
- 聲音嘶啞
- 吞嚥困難
- 頸部淋巴結腫大
- 極度疲倦
- 體重下降
- 食慾不振
肺癌又可分為不同種類?
肺癌主要分為小細胞癌、非小細胞癌,其中非小細胞癌又包括肺腺癌、鱗狀上皮細胞癌、大細胞癌。
小細胞癌
佔全台肺癌總比例的8-10%,其中90%有吸菸行為。
非小細胞癌
佔全台肺癌總比例的85-90%,分布類型如下:
肺腺癌
佔50%,與吸菸行為較不密切。其中,女性罹患肺腺癌的患者中,有90%是不吸菸的,男性則有40%不吸菸。
鱗狀上皮細胞癌
佔30%,此類患者中有80-90%有吸菸行為,目前多數為男性,女性則較少。
大細胞癌
佔5%,無法用上述類型分類之肺癌。
上述結果可能顛覆許多人的想像,肺腺癌為台灣肺癌的最高佔比,但其中卻有多數的患者是從未吸菸的,這跟過去認為不吸菸就不會罹患肺癌的觀念大相逕庭。
肺癌高危險群
從肺癌類型的介紹中,可以發現肺腺癌病患的佔比最高,且其中有多數患者未曾吸菸。這讓我們必須思考,除了菸害以外,還有哪些潛在致病原因及危險族群是一般人容易忽略的?
如果你是以下肺癌危險族群的其中之一,除了加強你的防治觀念,更應該定期接受檢查。
- 吸菸族群
- 有肺癌家族病史
- 曾罹患肺結核或是其他肺部慢性發炎疾病
- 長期暴露於致癌工作環境(如金屬業、冶礦業、接觸石綿、放射線環境)
- 常接觸炒菜油煙的家庭主婦、廚師
- 常接觸交通廢氣的通勤族
- 常處於空氣品質不佳的環境
提高肺癌存活率的關鍵
「早期發現、正確治療」是提高肺癌存活率的八字箴言!為何會這麼說?如果肺癌的病灶在一公分時就被發現,並進行手術切除,五年存活率可高達85%-90%。
以世界平均來看,肺癌的五年存活率約為15%,其實算是偏低的數字,當病患出現不適才就醫診斷時,癌細胞大多已經轉移,且錯失黃金治療時機,可以說肺癌是死亡率相當高的疾病。
台灣在2009年以前,肺癌病患五年的存活率低至12%-13%,和世界平均相去不遠。根據台灣多個醫學中心的統計數字,在2009至2012年間,台灣肺癌的五年存活率已提升至25-30%,可見醫療及公衛領域已有明顯進步。
簡單來說,在環境誘發因子與日俱增的情況下,民眾更應該留意肺部健康,若是肺癌高危險群,更應該定期接受檢驗,有異狀時才能及早發現病症、有效治癒。
打擊肺癌可以怎麼做?
從肺癌分期可以了解癌細胞的大小及入侵範圍,因個別情況不同,所採行的治療方式須藉由醫師的專業判斷。
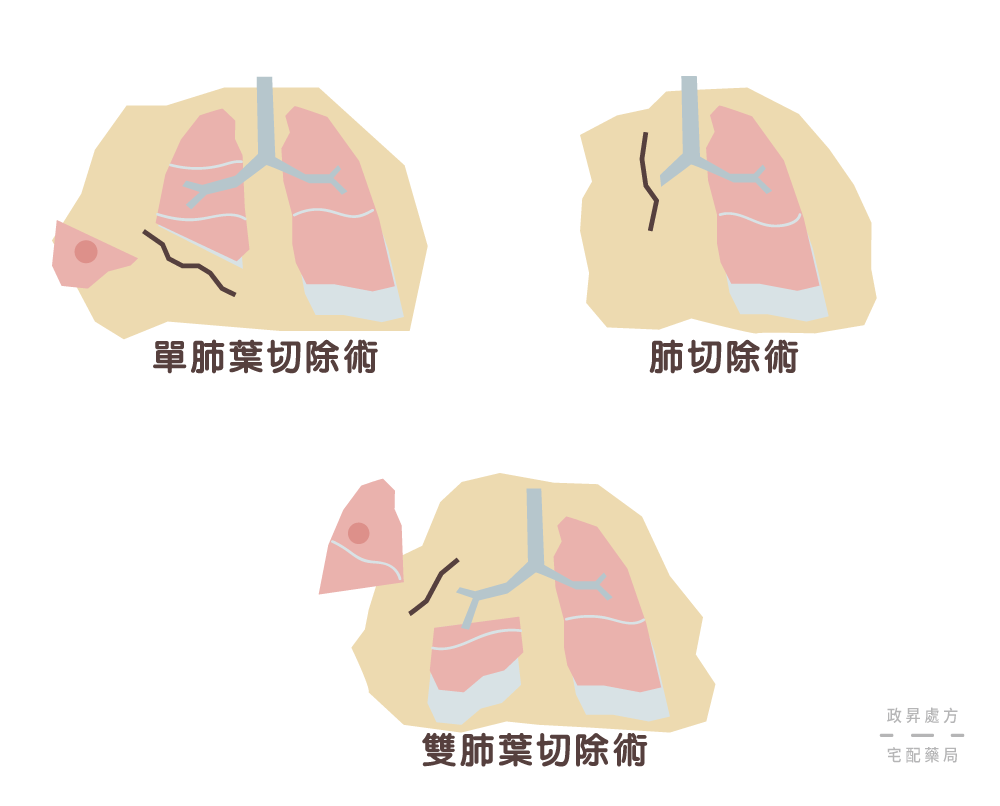
手術治療
第一、二、三期的肺癌患者,皆可視情況進行手術治療,腫瘤越小且未發生轉移時,治療效果越好。
手術類型可分為單肺葉切除術、雙肺葉切除術、肺切除術,手術過程除了將病變的肺葉予以切除,還會做局部的淋巴結廓清。
化學治療
對於無法進行手術治療的患者,以及第三、四期的患者,可進行化學療法。或是第二期、第三期手術後的輔助治療。
化學治療的主要方式為口服或靜脈注射,常見的副作用有噁心、嘔吐、食慾不振、腹瀉等等。
放射線治療
放射線治療常搭配化學治療使用,或是手術前後的多元合併治療。另外,也有一部分無法進行手術的患者,會採用放射線治療。
標靶治療
由於癌症的形成可能與特殊基因有關,因此標靶療法為針對特定基因病變所發展出的新藥物。
舉例來說,台灣罹患肺腺癌的女性近六成有表皮細胞生長因子接受體 (EGFR, epidermal growth factor receptor) 的突變,健保署在2011年開放針對此突變的標靶藥物 (EGFR-TKI),並提供健保給付,除了有效提升 EGFR 基因檢測陽性患者的治癒效果,也延長病患的存活時間。
另外,部分肺腺癌患者中也出現間變性淋巴瘤激酶 (ALK, anaplastic lymphoma kinase) 基因錯位的情況,此基因錯位會促使正常細胞發生癌變、細胞增生及轉移。目前健保署已給付針對 ALK 基因錯位的標靶藥物,提供給 ALK 基因檢測為陽性者使用。
免疫治療
隨著醫學研究的進步,科學家從免疫系統與腫瘤細胞的交互作用,試圖了解腫瘤細胞是如何對抗免疫系統,並希望扭轉這樣的情況。
針對肺癌免疫療法的原理是,藉由阻斷人體免疫檢查點的活動,增強免疫系統破壞腫瘤細胞的能力。
目前核准針對此類免疫療法的藥物包含 nivolumab、pembrolizumab。
接受免疫療法前,建議先做生物標記檢測,PD-L1 生物標記表達越高的腫瘤,治療效果越好。但是,並不是每個病患體內都有 PD-L1 腫瘤標記,缺乏 PD-L1 標記的患者,就不適合用免疫療法抗癌。
多元療法
多元療法是結合了手術、化療、放射性治療的綜合性療法,此種療法的優先順序視疾病的期別而定。根據統計資料,多元療法可增加5-15%的五年存活率。
預防肺癌牢記4招
從肺癌五年平均存活率來看,因肺癌導致死亡的機率是相當高的,雖然醫療科技日益進步,但治療過程中免不了因手術或化療帶來痛楚。醫學界常說:「預防勝於治療」自然有它的道理。
不吸菸與戒菸
根據研究,香菸含有八十種以上的致癌物,更經過科學驗證會造成肺癌及其他癌症。此外,暴露於二手菸的環境也會提高罹癌風險,不論吸菸者或不吸菸者,遠離香菸才是保持健康的明智選擇。
留意職場汙染
長期暴露於重金屬物質下的工作者、在釋放鉻、鎘與砷環境下工作的族群、製造石綿或在石綿環境工作的建築工人、油漆工人、工作時需接觸高度放射線、長期接觸油煙的廚師等等,這些高危險群須特別留意肺部健康,並且定期檢查。
空氣汙染環境
空氣品質不佳時,應避免出門或戶外運動,外出時須戴上口罩,降低空氣汙染的危害。另外,居住在工業區附近的居民、常接觸交通廢氣的上班族,都應留意肺部的健康狀況。(推薦閱讀:3招對抗「霾」葬健康的 PM2.5)
良好生活品質
癌症的發生可能與先天或後天因素有關,藉由維持良好的生活習慣,加強自身的免疫力,就能降低疾病的威脅。例如定期運動、規律作息、均衡飲食、適時紓壓,這些都能有效提升生活品質。
醫生如何揪出肺癌?
確診癌症需要進行一系列的綜合評估,從病人的疾病史、家族史、症狀與生活習慣,加上醫學儀器、細胞學檢查或組織切片的輔助診斷,過程是相當嚴謹的。
胸部X光
最常見的初步檢查方式,也是最直接能察覺肺部有無病灶的檢查,可粗略的知道病灶的大小及位置。不過,缺點是難以偵測1公分以下的病變,有時1-2公分的病灶也不易判別。
低劑量電腦斷層掃描
若胸部X光發現有病灶時,會進一步做電腦斷層掃描,能夠更精確的偵測病灶的大小、數目及位置。
痰液檢查
肺癌依發生位置可分中央肺門型肺癌及周邊末梢型肺癌,痰液檢查對於前者的診斷較有幫助,診斷陽性率為60-70%,藉以判斷細胞病變的情況。
支氣管鏡檢查
利用軟式光學纖維支氣管鏡,經由口腔或鼻腔進入氣管、支氣管及細分枝,觀察病變的情況及侵犯程度,接著再取出可疑的病灶進行檢驗。
組織切片檢查
當病灶位置不易利用支氣管鏡或其他方式採集檢體,此時可先藉由電腦斷層掃描或超音波偵測,引導病灶的所在位置,再以細針穿刺皮膚,取出病灶的組織細胞或做組織切片加以檢驗。
不同期別的肺癌有何差異?
肺癌分期的目的是為了評估最適合的治療方法,醫學上主要是依腫瘤的大小及擴散程度作區分。
癌症一般可分為四期,期數越大則表示腫瘤擴散程度越廣、嚴重度越高。下面以非小細胞肺癌為例:
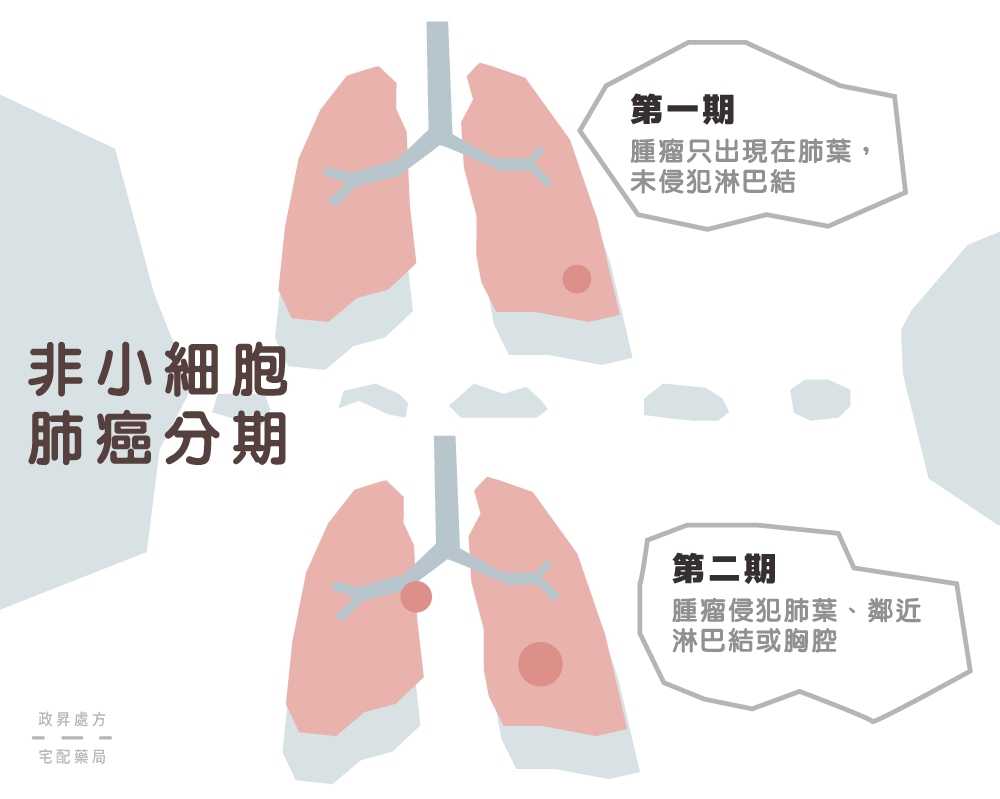
第一期
腫瘤直徑小於3公分,被肺臟及肺臟肋膜包住,且腫瘤未侵犯至主支氣管。原腫瘤只出現在肺葉,未侵犯至淋巴結。
第二期
腫瘤直徑介於3公分至7公分之間,已侵犯肺臟肋膜,腫瘤已侵犯至主支氣管,但並未擴及到氣管,合併肺葉塌陷或慢性阻塞性肺病。
此時腫瘤除侵犯肺葉外,也轉移到鄰近淋巴結或胸腔。
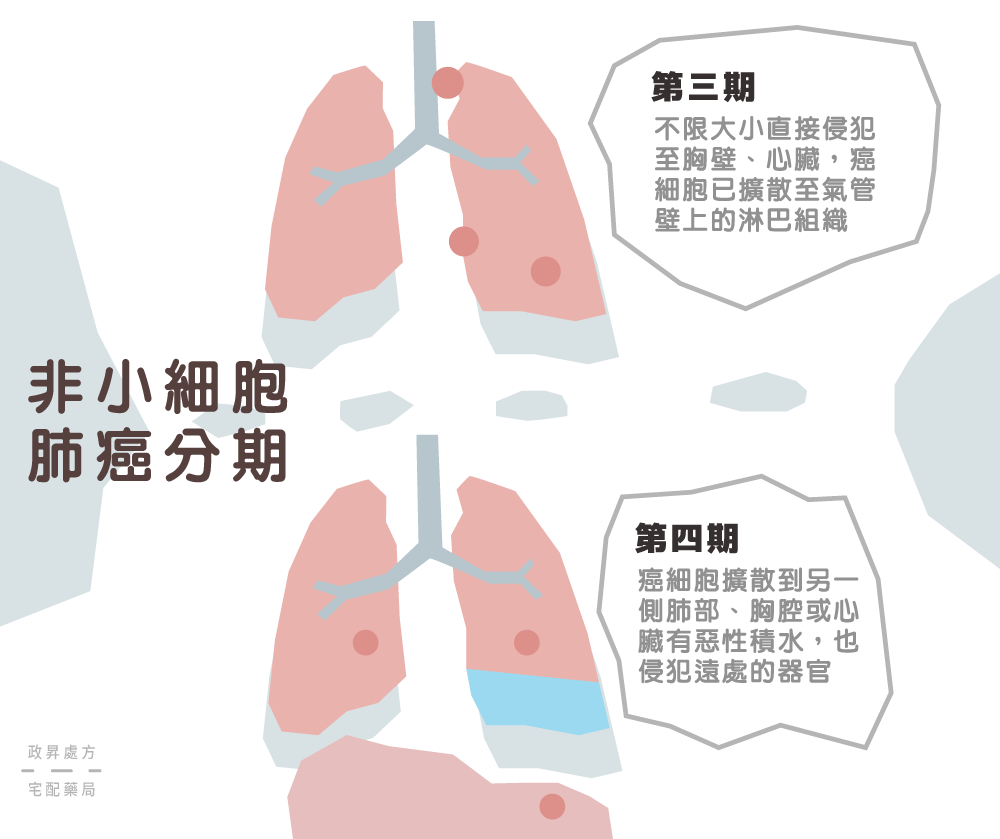
第三期
腫瘤直徑大於7公分,或不限大小直接侵犯至胸壁、心臟,癌細胞已擴散至氣管壁上的淋巴組織,離氣管分岔部小於兩公分。
第四期
腫瘤包含任何大小直徑,出現惡性肋膜積水或心包膜積水,癌細胞已轉移到遠處的組織器官,如縱膈腔、心臟、大血管、氣管、食道、脊椎骨、腦部、肝臟等等。