
看診時醫師或藥師常問:「吃藥會不會過敏?」究竟吃藥過敏是什麼概念,自己是藥物過敏的高危險群嗎?相信許多人仍是一知半解。
截至2017年10月為止,因服用藥物造成死亡、障礙、嚴重疾病的藥害救濟案例為1665件,給付金額更超過四億五千萬新台幣。
然而,再多的金錢也無法挽回健康的身體,我們唯有了解正確的用藥觀念,以及藥物過敏可能帶來的損害,才能保障自身的用藥安全。
藥物過敏是什麼
藥物是治療疾病的好幫手,它可以改善不適症狀,縮短身體的恢復期,但不是每個人對藥物都有相同反應。當身體的免疫系統與藥物產生未預期的反應時,就稱為「藥物過敏」。
人體的免疫系統具有保護身體的作用,它能抵禦病毒、細菌等物質的入侵,有過敏體質的人,也容易發生藥物過敏,是因為基因使免疫系統對藥物出現抗拒,導致未預期的不良反應。
藥物過敏與副作用的差異
經由前段介紹,我們知道藥物過敏是身體對藥物出現免疫性的抗拒反應,為「不可預期」的藥物反應,與免疫系統及個人體質相關;而藥物的副作用則與免疫反應較無關係,屬於「可預期」的藥物反應,主要與劑量或藥物種類有關。
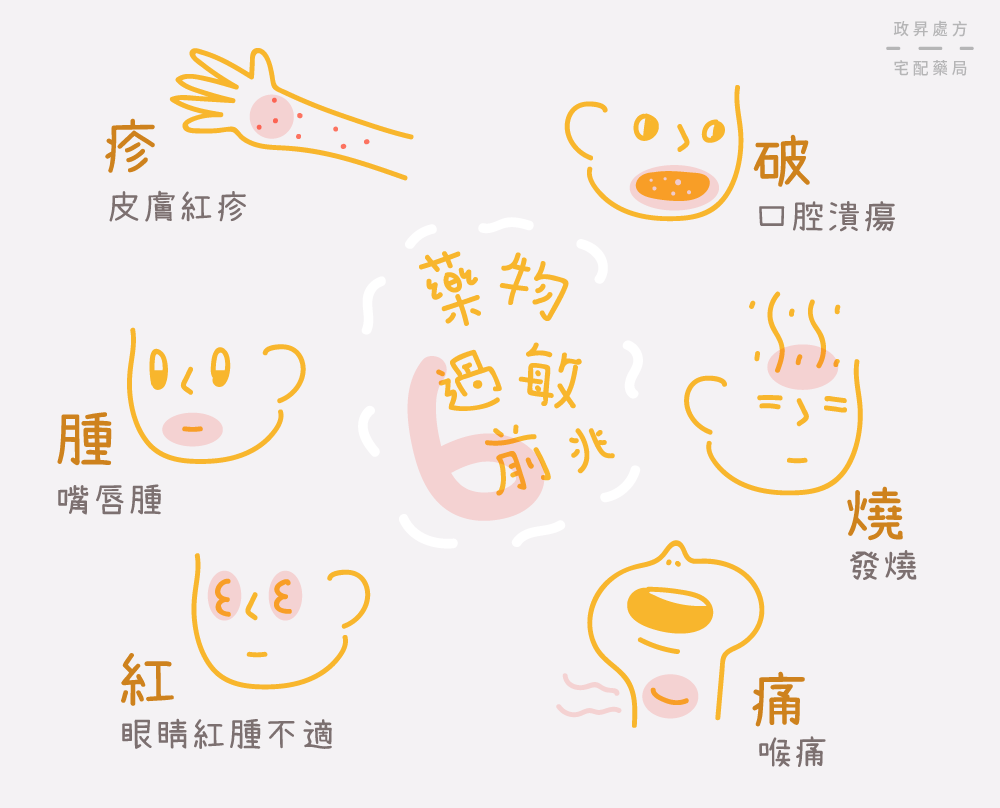
藥物過敏前兆
藥物過敏的六大前兆症狀為:疹、破、痛、紅、腫、燒,若服用藥物後出現起紅疹、喉嚨或口腔黏膜潰瘍、喉嚨痛、嘴唇腫、發燒,就必須高度懷疑為藥物過敏。此時應立即停藥並攜帶藥品就醫,越早察覺過敏徵兆,就能及時設下停損點,避免嚴重過敏反應。
常引起過敏的藥物有哪些
下列為藥害救濟申請案例較多的藥品,也較容易引發嚴重不良反應。重要的是,有些藥品並不是服用後馬上出現過敏反應,而是延遲至一到兩個月才發作,若服藥後一段時間內出現疹、破、痛、紅、腫、燒的症狀,就須立即就醫檢查。
| 藥品學名 | 藥物類別 |
| Allopurinol | 降尿酸藥 |
| Phenytoin、Carbamazepine、Lamotrigine | 抗癲癇藥 |
| Rifampin、Isoniazid、Pyrazinamid | 抗結核病藥 |
| Diclofenac、Mefenamic acid、Ibuprofen | NSAIDs 消炎止痛藥 |
| Co-trimoxazole、Cefazolin | 抗生素 |
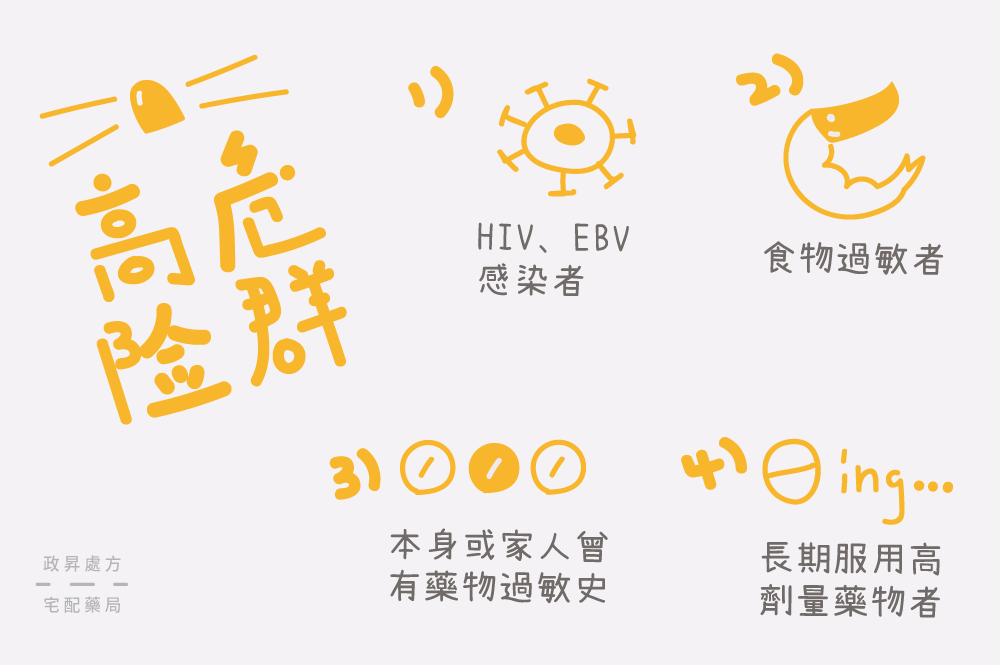
藥物過敏的高危險群
HIV、EBV 感染者
HIV、EBV 病毒感染者,因服用抗病毒藥物,有較高的機率引起藥物過敏反應,EBV 病毒的免疫反應更可能加重藥物過敏的嚴重度,此類患者應特別留意。
過敏體質
若有食物過敏、皮膚過敏的經驗,代表可能為過敏體質,也較容易引起藥物過敏反應。
藥物過敏史
自己或家人曾有藥物過敏的病史時,在用藥時須特別留意,除了告知醫生有藥物過敏經驗,更應該記下引起過敏的藥物,因再次服用同類型藥物時,症狀可能更加嚴重。
長期服用高劑量藥物
若長期服用或高劑量接觸易引發過敏的藥物,如抗癲癇藥物、抗生素、阿斯匹靈、NSAIDs類消炎藥,就可能增加藥物過敏的風險及嚴重性。
藥物過敏的類型
許多人可能會認為,藥物過敏只會在服藥後短時間內發生,而缺乏用藥期間也可能發生的觀念,有些過敏反應甚至延遲至一個月後才出現。
因為藥物種類或免疫反應機制的不同,過敏反應出現的時間點也不一樣,依據發作時間的差異,可分為兩種類型:立即性藥物過敏、延遲性藥物過敏。
立即性藥物過敏
此類型大多在服藥後數小時內發作,症狀表現包括蕁麻疹、血管性水腫、全身性過敏反應。常見誘發藥物有盤尼西林類 (penicillin)、頭孢菌素類 (cephalosporin) 及磺胺類 (sulfonamides) 抗生素,高血壓用藥如鈣離子阻斷劑、非類固醇消炎止痛藥 (NSAIDs)、顯影劑、麻醉藥劑等。
蕁麻疹的皮膚表面會出現膨脹狀的疹子,甚至伴隨紅腫、發癢,這類紅疹通常會自動消除,也可能因為再次接觸過敏原而復發。
血管性水腫常合併蕁麻疹出現,差別是腫脹的部位為皮膚深層,常發生在眼皮、嘴唇、外生殖器、腸胃道內等,若發生在呼吸道時,可能出現呼吸困難而危及生命。
全身性過敏反應屬於較嚴重的情況,短時間內可能出現呼吸困難、胸悶、休克,甚至有致死的可能。
延遲性藥物過敏
可能發生在數小時或數日之後,或服藥後兩個月內皆可能發生。常見誘發藥物有盤尼西林類及磺胺類抗生素、非類固醇消炎止痛藥 (NSAIDs)、抗癲癇用藥卡巴氮平 (carbamazepine)、降尿酸藥異嘌呤醇 (allopurinol)。
其中,發疹型反應及固定型藥物疹較為常見,因服藥時間與發作時間相隔較久,因此常被一般民眾忽略。
發疹型反應
也常稱為藥物疹或丘斑疹,初期症狀以散發狀小紅斑及丘疹為主,接著演變為瀰散性紅疹。初次服藥的過敏發作時間約為5-10天,再次發作時,會在服藥後1-3天內出現症狀。
固定型藥物疹
患者每次服用同類藥物時,過敏反應會重複出現在相同位置的藥物疹。常在給藥後24小時內出現圓形的紅紫色斑塊,可能伴隨搔癢或刺痛,嚴重時可能演變為大水皰。
另外,還有非常重要的一部分,也是致死率較高的類型,統稱「嚴重型皮膚藥物過敏反應 (severe cutaneous adverse drug reactions, SCAR)」,包括:
- 史帝文生-強生症候群 (Stevens-Johnson Syndrome, SJS)
- 毒性表皮溶解症 (Toxic Epidermal Necrolysis, TEN)
- 藥物疹合併嗜伊紅血症及全身症狀 (Drug Rash with Eosinophilia and Systemic Symptoms, DRESS)
- 急性廣泛性發疹性膿皰症 (Acute Generalized Exanthematous Pustulosis, AGEP)
史帝文生-強生症候群、毒性表皮溶解症
屬於較常見的嚴重藥物過敏類型,兩者的差別在於皮膚脫落的程度,小於10%時為史帝文生-強生症候群,大於30%即是毒性表皮壞死症。
兩者在發病前都可能出現類似感冒的症狀,如發燒、喉嚨痛、唇部腫脹等,接著黏膜出現發炎、皮膚脫落壞死的情況,更可能因為肝、肺、腎等器官遭受破壞而產生致死的併發症。史帝文生-強生症候群的死亡率約為5-10%,毒性表皮壞死症則為40-50%。
常見誘發藥物以抗癲癇藥物 (anti-convulsants)、降尿酸藥 (allopurinol)、抗生素 (antibiotics) 及非類固醇消炎止痛藥 (NSAIDs) 最為常見,兩者也是藥害救濟基金會每年補助最多的病症。
藥物疹合併嗜伊紅血症及全身症狀
特點為廣泛性的全身紅疹,演變為脫落性皮膚炎,且伴隨發燒、嗜伊紅性白血球上升、淋巴腫大,甚至侵犯內在器官,如影響肝臟機能,造成猛爆性肝炎。
急性廣泛性發疹性膿皰症
特點是出現數以百計無菌、非毛囊、針頭大小的膿皰,這些膿皰亦可能伴隨水腫,發病期間也常出現發燒、血液嗜中性白血球細胞增加。若能及早診斷,停用可能致敏的藥物,情況就能逐漸改善。
預防方法
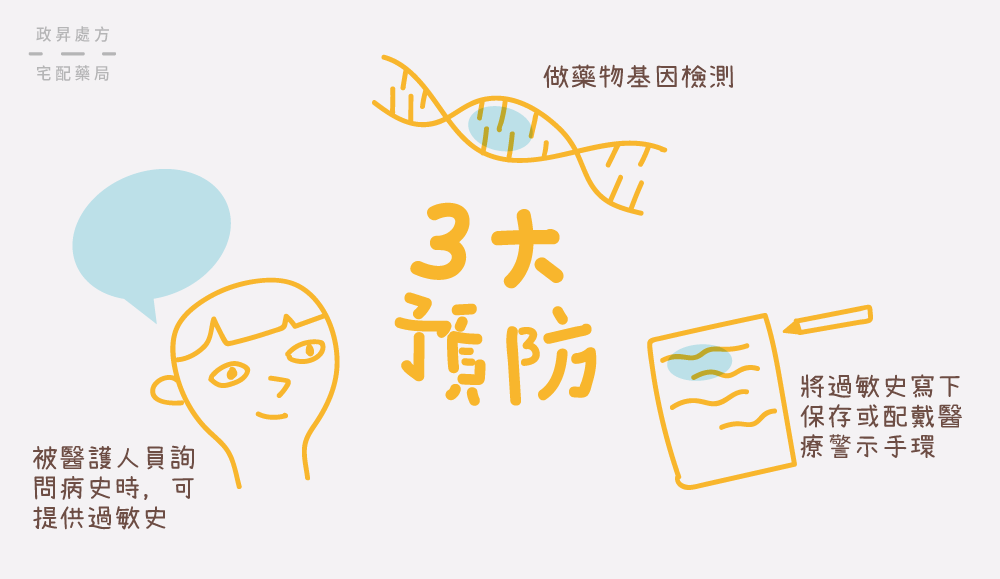
基因檢測
藥物基因檢測能在醫生開立藥方之前,確立病人是否為容易發生嚴重藥物過敏的高風險族群,不只能維護病人的用藥安全,也能減少醫療與社會資源浪費。
告知過敏史
看診時主動告知醫生過去的過敏情況,如食物過敏、皮膚過敏等,因有過敏體質的人引發藥物過敏的機率較高,此舉有利於醫生做開藥前評估,降低風險。
藥物過敏紀錄
可向醫師或藥師索取藥物過敏記錄卡,記下曾經引起過敏的藥物,包括學名、商品名、發生的症狀等,在就診時提供醫師、藥師參考,避免同類型的藥物過敏再次發生。
做好預防措施,能有效降低藥物過敏的發生率,由於藥物過敏是不可預料的,牢記「疹、破、痛、紅、腫、燒」初期症狀六字訣,立即停藥、就醫治療,才能避免演變為嚴重藥物過敏。
Reference:
藥害救濟基金會、長庚醫院 藥物過敏反應中心、衛福部食藥署





